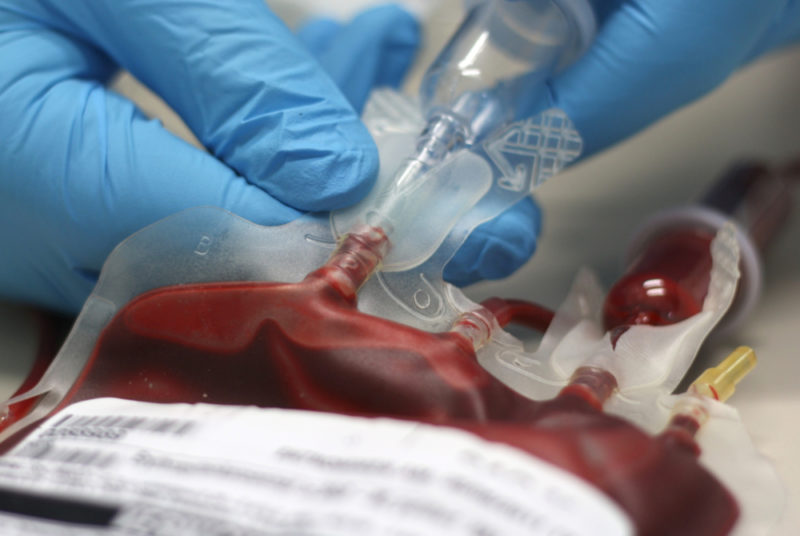
Mặc dù tiềm năng công nghệ rất lớn của y học hiện đại, việc sử dụng truyền máu vẫn là một thủ tục không thể thiếu.
Một phương pháp liên quan đến truyền máu được coi là rủi ro. Tuy nhiên, trong một số tình huống nhất định, nó có thể được sử dụng để cứu không chỉ sức khỏe mà còn cả tính mạng con người.
Nội dung tài liệu:
Truyền máu là gì?
Truyền máu là một thủ tục y tế trong đó máu của người hiến được truyền cho người nhận - trực tiếp hoặc sử dụng vật liệu đóng hộp.
Những nỗ lực đầu tiên trong truyền máu đã được thực hiện vào thế kỷ 17, khi lưu thông máu của một người được phát hiện. Thành công theo hướng này đến với các bác sĩ muộn hơn nhiều - sau khi các nhà khoa học học cách phân biệt và xác định nhóm máu.
Việc uống chất lỏng sinh lý để lưu trữ lâu dài được thực hiện tại các trạm truyền máu hoặc trong các tổ chức chuyên môn khác.
Thủ tục hiến máu là tự nguyện. Các vật liệu kết quả được kiểm tra nhiễm trùng, sau đó ổn định và đóng hộp bằng cách sử dụng các chất phụ gia đặc biệt. Ngoài ra, máu của người hiến đóng vai trò là nguồn để lấy các hạt máu - hồng cầu, tiểu cầu và huyết tương.
Sau đó, các thành phần được chiết xuất được sử dụng để thay thế các hạt bị thiếu trong máu bệnh nhân hoặc trên cơ sở chúng sản xuất các loại thuốc phục hồi và duy trì lưu lượng máu lưu thông.
Tìm một chất lỏng cơ thể với khả năng tương thích tham số hoàn hảo là vô cùng khó khăn. Do đó, truyền máu toàn phần hiếm khi được thực hiện - chỉ trong trường hợp cần khẩn cấp để truyền máu trực tiếp.
Các loại truyền máu
Thủ tục truyền máu khác nhau bởi phương pháp thực hiện và phương pháp cung cấp máu. Sự lựa chọn của loại truyền máu này hoặc loại đó được xác định bởi các chi tiết cụ thể của các nhiệm vụ được đặt ra bởi các bác sĩ và tình trạng sức khỏe của bệnh nhân.
Các phương pháp truyền máu chính:
- tiêm tĩnh mạch - loại truyền máu cơ bản, phổ biến nhất. Thực hiện bằng cách chèn một ống thông vào tĩnh mạch dưới đòn;
- tiêm tĩnh mạch - được sử dụng trong các trường hợp ngoại lệ, ví dụ, bị ngừng tim;
- tiêm tĩnh mạch - máu được tiêm vào xương chậu hoặc vào phần xương của xương ức;
- tiêm tĩnh mạch - truyền máu vào tâm thất trái được thực hiện trong trường hợp không thể áp dụng các phương pháp tiêm chất lỏng sinh học khác;
- động mạch chủ - chỉ được sử dụng trong các tình huống khẩn cấp.
Truyền máu trực tiếp cung cấp truyền trực tiếp từ tĩnh mạch của người hiến bằng thiết bị y tế chuyên dụng cung cấp nguồn chất lỏng sinh học liên tục.
Truyền máu gián tiếp - một thủ tục trong đó sử dụng vật liệu hiến được bảo tồn.
Ngoài ra, có các loại truyền máu thay thế:
- trao đổi, trong đó một phần máu được bơm ra từ người nhận trước đó, và sau đó tài liệu của người hiến được giới thiệu;
- autohemotransfusion - một phương pháp sử dụng máu được bảo quản trước của chính bệnh nhân;
- tái nhiễm - tái sử dụng máu đổ và thu thập trong khi phẫu thuật.
Tốc độ truyền dịch sinh học phụ thuộc vào loại dịch truyền - nhỏ giọt, phản lực hoặc phản lực. Việc lựa chọn các thông số thủ tục hoàn toàn nằm trong khả năng của bác sĩ.
Kiểm tra tương thích sinh học
Các thông số máu cá nhân cho tất cả mọi người là khác nhau, ngay cả khi họ là người thân. Ngoại lệ chỉ là cặp song sinh giống hệt nhau.
Do đó, để tránh bị từ chối, các bác sĩ kiểm tra vật liệu tiêm truyền để tương thích với máu của người nhận.
Theo quy định, một thử nghiệm tương thích sinh học diễn ra trong ba giai đoạn:
- 15 ml vật liệu của người hiến được đổ vào máy bay của bệnh nhân;
- Trong vòng ba phút, các chỉ số về trạng thái của người nhận được theo dõi - nhịp tim, nhịp hô hấp, huyết áp, sự xuất hiện của phù ở mặt;
- trong trường hợp không có phản ứng bất lợi, quy trình được lặp lại hai lần nữa.
Nếu kiểm tra ba lần cho thấy không có biến chứng, thì máu truyền vào tương thích với các thông số sinh học của bệnh nhân.
Ở những bệnh nhân được gây mê toàn thân, sự ổn định của các thông số huyết động và các chỉ số chung về tình trạng của họ được coi là bằng chứng về khả năng tương thích máu.
Sự hiện diện của sự không tương thích được chứng minh bằng các phản ứng như: khó thở, giảm áp lực, tăng nhịp tim, đau ngực và thường đau ở vùng thắt lưng.
Chỉ định và chuẩn bị cho thủ tục
Theo mức độ liên quan, chỉ định truyền máu được chia thành tuyệt đối và tương đối. Tuyệt đối là tình trạng của bệnh nhân khi truyền máu được coi là cách duy nhất để ổn định anh ta và tránh tử vong.
Việc sử dụng truyền máu đặc biệt quan trọng đối với mất máu cấp tính, sốc chấn thương hoặc can thiệp phẫu thuật rộng rãi gây ra mất một lượng máu lớn.
Chỉ định tương đối bao gồm các điều kiện khi truyền máu được coi là một biện pháp phụ trợ, nhưng không phải là biện pháp điều trị bắt buộc.
Trong danh sách các chỉ dẫn tương đối chính:
- thiếu máu của bất kỳ nguyên nhân;
- quá trình viêm kèm theo nhiễm độc nặng;
- rối loạn chảy máu;
- thiếu vitamin, kiệt sức do đói hoặc bệnh lý mãn tính;
- xuất huyết xuất huyết.
Truyền máu của người hiến có thể thay thế thể tích máu bị mất, khôi phục chức năng trao đổi khí, tăng cường tiềm năng miễn dịch và đảm bảo bình thường hóa đông máu.
Đặc điểm của giai đoạn chuẩn bị
Chuẩn bị cho truyền máu được thiết kế để loại trừ sự phát triển của các phản ứng và biến chứng bất lợi, cũng như làm giảm sự nhạy cảm của cơ thể.
Điểm quan trọng nhất trong việc chuẩn bị cho thủ tục là xác định nhóm máu và yếu tố Rh của bệnh nhân và vật liệu hiến, và so sánh dữ liệu thu được.
Tương thích là máu của cùng một nhóm liên kết và yếu tố Rh.
Ngoài ra, nhiệm vụ của bác sĩ bao gồm một bộ sưu tập đầy đủ về lịch sử của bệnh nhân, cụ thể là sự hiện diện của:
- xu hướng dị ứng;
- bệnh mãn tính;
- chống chỉ định truyền máu;
- truyền máu trước đây.
Nếu bệnh nhân là bệnh nhân nữ, bác sĩ sẽ xác định xem cô ấy đã sinh chưa và họ đã đi như thế nào. Trong một số trường hợp, kiểm tra bổ sung được quy định để xác định các kháng thể.
Ngoài ra, một vài ngày trước khi làm thủ thuật, bệnh nhân nên hạn chế ăn thực phẩm protein. Và ngay lập tức vào ngày truyền máu, phải cẩn thận để đảm bảo rằng cả ruột và bàng quang đều không đầy.
Tất cả các bước của giai đoạn chuẩn bị chỉ có liên quan với truyền máu theo kế hoạch.
Trong sự hiện diện của chỉ định tuyệt đối, sự cần thiết của các biện pháp chuẩn bị cho thủ tục được xác định bởi bác sĩ.
Kỹ thuật truyền máu
Các tính năng kỹ thuật của truyền máu phụ thuộc trực tiếp vào loại và phương pháp thực hiện truyền máu.
Trong truyền máu trực tiếp, chỉ sử dụng toàn bộ vật liệu sinh học không chứa chất ổn định, giữ lại tất cả các yếu tố tế bào và protein, cũng như các đặc tính đông máu.
Truyền trực tiếp liên quan đến việc kết nối tĩnh mạch của người hiến với tĩnh mạch của người nhận thông qua một thiết bị đặc biệt được cài đặt giữa người cho và người nhận.
Sau khi lấy máu tĩnh mạch, một lượng nhỏ nước muối được dùng cho bệnh nhân. Sau đó, một tĩnh mạch của người hiến bị thủng và một phần của ống thiết bị được gắn vào kim. Máu được tiêm theo từng phần 25 ml. Tốc độ truyền máu phần cứng tiêu chuẩn là 75 ml máu mỗi phút.
Cụ thể thực hiện truyền máu gián tiếp
Để truyền máu gián tiếp, thiết bị đặc biệt được sử dụng - một hệ thống được trang bị các ống ngắn và dài (cao su hoặc nhựa), kim, bộ lọc và ống nhỏ giọt có kẹp. Các hệ thống như vậy được phân loại là dùng một lần và có sẵn trong bao bì vô trùng.
Một trong những kim được đưa vào một chai bằng vật liệu sinh học, thứ hai vào tĩnh mạch của bệnh nhân. Một trong những quy tắc ngầm được các bác sĩ tuân theo là máu đóng hộp chỉ được truyền từ thùng chứa trong đó nó được đóng gói.
Tốc độ tiêm máu được quy định bằng kẹp, được trang bị một trong các ống cao su. Tốc độ truyền máu tiêu chuẩn là 50 giọt mỗi phút. Truyền máu được hoàn thành nếu còn lại 20 ml dịch sinh học trong lọ. Kim được lấy ra khỏi tĩnh mạch của bệnh nhân và băng vết thương có chất khử trùng được bôi lên trên.
20 ml máu còn lại được lưu trữ trong tủ lạnh. Nếu một bệnh nhân gặp biến chứng, vật liệu này sẽ được kiểm tra để xác định nguyên nhân của phản ứng bất lợi.
Phương tiện truyền thông và chuẩn bị
Để thực hiện truyền máu, máu toàn phần được sử dụng, cũng như các thành phần tế bào và không tế bào của nó.
Hiến máu để truyền máu trực tiếp được coi là phương tiện truyền máu hiệu quả nhất. Nhược điểm đáng kể của nó là khả năng đông máu nhanh chóng, gây ra sự xuất hiện của huyết khối.
Máu đóng hộp được điều chế trên cơ sở máu toàn phần với việc bổ sung các thành phần ổn định và bảo quản - natri hydrocitrate, glucose, phosphate. Việc sử dụng toàn bộ máu đóng hộp là thích hợp cho mất máu trên diện rộng.
Nhược điểm chính của vật liệu sinh học là thời hạn sử dụng ngắn và mất dần các tính chất chức năng trong vòng sáu giờ sau khi thu hoạch.
Các thành phần tế bào được gọi là các hạt được chiết xuất từ một chất lỏng rắn. Dựa trên chúng, các phương tiện truyền máu như vậy được tạo ra như thromboconcentrate, khối hồng cầu hoặc huyền phù, bạch cầu hạt, khối bạch cầu.
Các chế phẩm phức tạp bao gồm các thành phần không phải tế bào - huyết tương, albumin, huyết thanh, protein, immunoglobulin, phức hợp prothrombin, cryoprecipit, globulin autohemophilic, fibrinolysin.
Truyền máu cho trẻ sơ sinh
Truyền máu cho trẻ sơ sinh được thực hiện với sự có mặt của các chỉ định giống như ở người lớn.
Chỉ định phổ biến nhất để truyền máu cho trẻ sơ sinh là vàng da tán huyết. Để điều trị bệnh lý, việc giới thiệu một khối hồng cầu, tách ra khỏi tiểu cầu và bạch cầu, được quy định.
Việc lựa chọn liều lượng được thực hiện bởi bác sĩ riêng, có tính đến các đặc điểm của cơ thể của trẻ sơ sinh.
Biến chứng có thể xảy ra của truyền máu
Thủ tục truyền máu có thể gây ra sự phát triển của các phản ứng hoặc biến chứng sau truyền máu.
Biểu hiện phản ứng - buồn nôn, sốt, tím tái môi, sốt, cực kỳ hiếm và thường không gây rối loạn chức năng của các cơ quan nội tạng.
Trong khi các biến chứng của truyền máu gây ra mối đe dọa cho cuộc sống của bệnh nhân, vì chúng có thể gây ra sự gián đoạn nghiêm trọng cho các cơ quan quan trọng:
- thuyên tắc không khí - sự xâm nhập của bọt khí vào tĩnh mạch;
- huyết khối - tắc nghẽn động mạch với cục máu đông hình thành trong quá trình lưu trữ chất lỏng sinh học;
- sốc truyền máu - kết quả của sự không tương thích máu trong một nhóm hoặc yếu tố Rh;
- tan máu - cấp tính hoặc chậm trễ. Kèm theo đó là sự phá hủy các tế bào hồng cầu;
- nhiễm độc citrat hoặc kali - quan sát thấy có quá nhiều chất ổn định sinh học;
- hội chứng truyền máu lớn - xảy ra khi truyền máu quá nhiều trong một thời gian ngắn;
- nhiễm virus hoặc vi khuẩn.
Sự xuất hiện của các biến chứng truyền máu cho thấy sự vi phạm các quy tắc của quy trình hoặc sử dụng vật liệu sinh học không tương thích với máu bệnh nhân.
Chống chỉ định với thủ tục
Số lượng chống chỉ định truyền máu vượt quá đáng kể danh sách các tình huống trong đó thủ tục này có thể hữu ích. Hơn nữa, nếu bạn không tính đến hoặc bỏ qua các chống chỉ định truyền máu, quy trình này có thể gây ra các vấn đề sức khỏe nghiêm trọng.
Nghiêm cấm thực hiện truyền máu cho bệnh nhân được chẩn đoán:
- suy cơ quan cấp tính - tim, gan, thận;
- bệnh lao hoạt động;
- nhồi máu cơ tim;
- viêm cơ tim;
- khuyết tật tim;
- huyết khối;
- bệnh lý của tuần hoàn não.
Truyền máu thường là cơ hội duy nhất để cứu sống một bệnh nhân. Và nhiệm vụ chính của các bác sĩ là giảm thiểu nguy cơ biến chứng và phản ứng bất lợi.